Najczęstsze skórne powikłanie insulinoterapii
Rozmowa z dr. hab. n. med. Pawłem Piątkiewiczem, Kierownikiem Kliniki Chorób Wewnętrznych, Diabetologii i Endokrynologii Warszawskiego Uniwersytetu Medycznego.
Co to jest lipohipertrofia i czym ona jest spowodowana?
Lipohipertrofia to lokalny rozrost podskórnej tkanki tłuszczowej. Jest to jedno z najczęściej występujących powikłań skórnych insulinoterapii: zagrożeni nią są chorzy na cukrzycę, który przyjmują insulinę.
Powstają zgrubienia tkanki podskórnej – początkowo są one wyczuwalne podczas dotyku, potem zaczynają być także widoczne jako wyniosłości skórne. Są niebolesne, a skóra nad nimi pozostaje niezmieniona.
Czy te zmiany to tylko defekt kosmetyczny?
Nie, i trzeba to uświadomić pacjentom. To nie jest tylko defekt kosmetyczny. Powstanie tego typu zmian może doprowadzić do zaburzeń wchłaniania insuliny, a przede wszystkim do pogorszenia wyrównania metabolicznego cukrzycy. Można powiedzieć, że to charakterystyczne powikłanie nieprawidłowo stosowanej insuliny.
Przyczyny lipohipertrofii są dwie: pierwsza to nieprawidłowa technika podawania insuliny, druga – wstrzykiwanie jej w te same miejsca.
Często pacjent ma złą technikę podawania insuliny: powinien to robić pod odpowiednim kątem. Techniki podania insuliny pacjent powinien nauczyć się w trakcie pobytu w szpitalu lub w gabinecie diabetologicznym.
Pacjent powinien zauważyć, że pojawiają się jakieś nieprawidłowe grudki?
Na pierwsze objawy powinien zwrócić uwagę lekarz albo pielęgniarka, którzy mają kontakt z pacjentem. Muszą mieć świadomość, że taki problem może się pojawić. Dlatego powinni pamiętać o ocenie miejsc wstrzyknięć insuliny podczas wizyty lekarskiej.
Objawami, na które lekarz powinien zwrócić uwagę, są wahania glikemii. Pacjent może mieć wahania poziomu cukru – raz są one za wysokie, innym razem zbyt niskie. Jest to spowodowane właśnie tym, że gdy pacjent podaje sobie insulinę w miejsce zmienione patologicznie, czyli tam, gdzie jest przerośnięta tkanka podskórna, insulina wchłania się wolniej. Tak więc chory ma często hiperglikemie. Z tego powodu zwiększa sobie dawkę insuliny – niepotrzebnie zresztą.
Z kolei następnym razem podaje sobie insulinę w miejsce, gdzie nie ma przerośniętej tkanki podskórnej. Wtedy insulina wchłania się normalnie, ale ponieważ dawka była niepotrzebnie duża, dlatego dochodzi do hipoglikemii.
Czy ten problem występuje u wielu pacjentów?
Tak, to bardzo częste zjawisko, zwykle niestety bagatelizowane. Tymczasem dotyczy ono około 30 proc. pacjentów na insulinoterapii.
Chodzi głównie o chorych z cukrzycą typu 1?
Nie. Problem dotyczy wszystkich osób na insulinoterapii. Jeżeli mielibyśmy się zastanowić, których bardziej, to w dużej mierze zależy to od ilości insuliny, którą pacjent przyjmuje, oraz liczby iniekcji. Im większa częstość podawania sobie insuliny, tym większe ryzyko pojawienia się zmian.
Pacjenci stosujący insulinoterapię często mają nieprawidłowe wahania glikemii. Wtedy zanim lekarz pomyśli o zmianie rodzaju insuliny – np. żeby przejść z insuliny ludzkiej na analog insuliny – powinien najpierw wykluczyć lipohipertrofię. Niestety, nie wszyscy lekarze tak postępują. To częsty błąd.
Tymczasem pacjent może mieć problem z wyrównaniem cukrzycy nie z powodu rodzaju insuliny, tylko z powodu nieprawidłowego jej podawania lub wstrzykiwania jej w nieprawidłowe miejsca.
Jak leczyć lipohipertrofię?
Podstawową rzeczą jest edukacja pacjenta – nauczenie go przez lekarza lub pielęgniarkę diabetologiczną prawidłowego sposobu wstrzykiwania insuliny, jak również dobór odpowiedniego wstrzykiwacza ułatwiającego podanie insuliny. Druga kwestia to zmiana miejsc wstrzyknięcia insuliny. O tym powinno się mówić pacjentowi już w momencie wdrażania insulinoterapii.
Wydaje mi się, że większość pacjentów o tym wie, ale trzeba im o tym przypominać i tłumaczyć, jak to jest ważne. Jest to istotne zarówno w zapobieganiu lipohipertrofii, jak w jej leczeniu. Podawanie insuliny w inne miejsca może spowodować zmniejszenie lipohipertrofii i będzie miało również korzystny wpływ na wyrównanie metaboliczne.
Dlaczego pacjenci podają sobie insulinę w to samo miejsce?
Ponieważ wtedy wkłucia ich nie bolą, niemal w ogóle ich nie czują. Jeżeli mają przerośniętą tkankę podskórną, to nie odczuwają bólu po wkłuciu igły. Wydaje im się, że skoro nie boli, to znaczy, że skóra się „przyzwyczaiła” i takie postępowanie jest prawidłowe. A jest właśnie odwrotnie!
Chorzy nie zauważają nieprawidłowych zgrubień pod skórą?
Po pewnym czasie pacjent zauważa te zmiany, ale często nie ma świadomości, że może to niekorzystnie wpływać na wchłanianie insuliny, a w niektórych przypadkach nawet stanowić główną przyczynę nieprawidłowej kontroli metabolicznej cukrzycy.
Sama zmiana miejsca wstrzykiwania oraz poprawa techniki może pomóc?
Jeśli zmiany są niewielkie, to tak. Są badania wskazujące, że pacjent wyedukowany w zakresie unikania lipohipertrofii osiąga poprawę wyrównania metabolicznego już po 14 dniach. Natomiast w skrajnych przypadkach lipohipertrofia osiąga bardzo duże rozmiary i wtedy konieczne jest albo wykonanie liposukcji, a jeśli nie jest to możliwe lub nie daje rezultatu
– konieczna jest interwencja chirurgiczna polegająca na wycięciu patologicznych zmian.
Najbardziej istotną sprawą jest jednak to, żeby od samego rozpoczęcia insulinoterapii edukować pacjentów, by regularnie zmieniali miejsce podawania insuliny. Takie postępowanie zdecydowanie zmniejsza ryzyko występowania powikłań skórnych insulinoterapii.
Czy mogą pomóc jakieś środki kosmetyczne, pielęgnujące skórę?
Środki kosmetyczne nie pomogą. Jak podkreślałem, ważna jest edukacja pacjenta, który powinien prawidłowo podawać sobie insulinę, pod odpowiednim kątem i zmieniać miejsca podawania.
Ważne jest też, żeby lekarz, zanim zaleci zwiększenie dawki insuliny lub zmianę jej rodzaju, popracował nad tym, by pacjent prawidłowo ją sobie podawał.
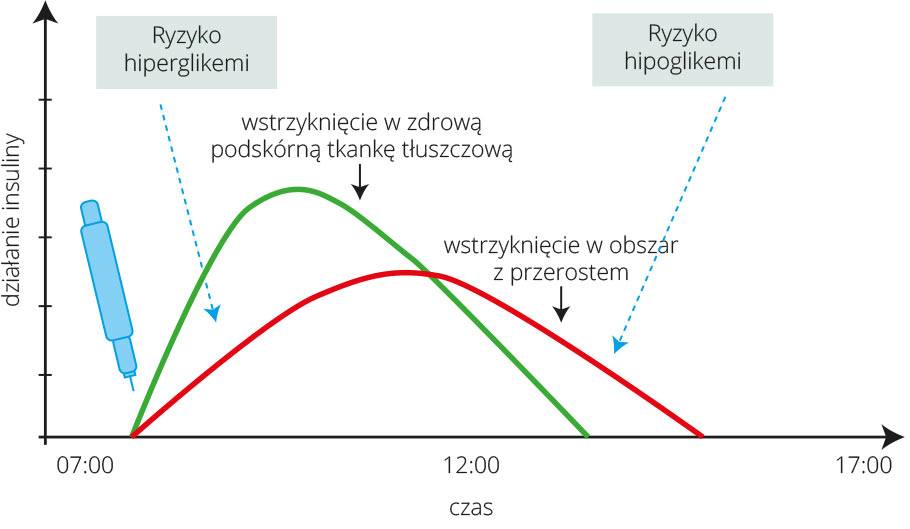
Działanie insuliny w zależności od miejsca wstrzyknięcia w zdrową tkankę tłuszczową lub z przerostem. Źródło: Hanas R.: Cukrzyca typu 1 u dzieci, młodzieży i dorosłych. Fundacja Edukacji Zdrowotnej 2010, wyd. 2: 200
Rozmawiała Katarzyna Pinkosz


 Instytut Nagrody Zaufania Złoty OTIS
Instytut Nagrody Zaufania Złoty OTIS